《1. 引言》
1. 引言
2020年3月11日,严重急性呼吸综合征冠状病毒2 (severe acute respiratory syndrome coronavirus 2, SARSCoV-2)疫情被世界卫生组织宣布为大流行[1]。SARSCoV-2感染的患者会进展为新型冠状病毒肺炎(简称新 冠肺炎)。截至2020年8月14日,全球新冠肺炎确诊病 例超过2000万例,死亡病例超过75万例[2]。中国确诊新冠肺炎病例近9万例,其中约20%为重症病例,死亡 率约为5.4%(截至2020年8月14日)[2]。新冠肺炎可导 致呼吸衰竭,继发多器官功能衰竭,最终增加死亡率 [3]。与此同时,新冠肺炎临床病情复杂多变。因此,在 不增加感染风险的情况下,早期及时快速诊断并准确评 估病情严重程度非常重要。
肺部超声(lung ultrasound, LUS)是一种评估胸膜 和肺部病变的有效影像学方法,并能连续、实时、无X 线暴露地监测病情变化[4]。LUS评分是一种半定量评 分系统,已用于急性呼吸窘迫综合征(acute respiratory distress syndrome, ARDS)、肺炎、胸水和肺水肿等疾病 的诊断,监测病情变化和预测预后[5–8]。
既往有些研究评价了LUS监测在新冠肺炎病情变化 中的价值。Sofia等[9]描述了新冠肺炎在不同临床阶段 的超声和临床表现。两篇文章在20例新冠肺炎患者中 报道了新冠肺炎/ARDS的LUS特征可用于评估新冠肺炎 的疾病严重程度[10,11]。两篇叙述性综述认为LUS评分 可以客观地对新冠肺炎相关肺损伤进行分级[12,13]。然 而,LUS评分与新冠肺炎的疾病严重程度之间的关系尚 不明确。本研究将探讨新冠肺炎的LUS特征及LUS表现 与新冠肺炎严重程度的关系。
《2. 材料和方法》
2. 材料和方法
《2.1. 研究设计和研究对象》
2.1. 研究设计和研究对象
该回顾性观察性研究在武汉同济医院中法新城院区 进行。该机构位于新冠肺炎疫情的最初中心,是一家负 责治疗政府转运的新冠肺炎患者的三级教学医院。2020 年2月7日,北京大学人民医院援鄂医疗队整建制接管 同济医院中法新城院区的一个重症病房。该研究遵循观 察性流行病学研究报告规范[14]。
2020年2月7日至2020年3月8日连续纳入新冠肺炎 患者。所有患者年龄均大于18岁,并符合世界卫生组织 《新冠肺炎临床管理临时指南》的诊断标准[15]。SARSCoV-2感染通过对鼻咽拭子样本进行实时聚合酶链反应 核酸检测确认[16]。排除标准如下:心力衰竭相关肺水 肿;慢性阻塞性肺疾病(chronic obstructive pulmonary diseases, COPD);严重的血流动力学不稳定和无法改变 体位;严重的胸部畸形,广泛的皮下肺气肿,不能接受 LUS检查;根据LUS检查方案12个肺部区域LUS数据不 全的患者。
根据出现症状到进行LUS检查的时间间隔,我们将患者分为三组:第1组(出现症状后0~7天进行LUS检 查);第2组(出现症状后8~14天进行LUS检查);第3组 (出现症状后15~21天进行LUS检查)。
2020年2月7日至2020年3月8日,共纳入60名新冠 肺炎患者。12例患者被排除,其中LUS检查资料不全6 例、COPD病史5例及出现症状至LUS检查时间间隔大 于21天1例。最终纳入48例新冠肺炎患者。根据出现症 状到LUS检查的时间间隔,第1组33例,第2组40例, 第3组43例(图1)。
《图1》

图1. 新冠肺炎患者入组、排除和评估流程图。
本研究经北京大学人民医院医学伦理委员会批准 (2020PHB048-01)。所有患者均口头知情同意。
《2.2. 数据收集》
2.2. 数据收集
2.2.1. 临床数据
根据中国《新型冠状病毒肺炎诊疗方案(试行第七 版)》[17]定义新冠肺炎的严重程度。根据疾病严重程度 将新冠肺炎患者分为危重组和非危重组。危重患者符合 以下条件之一:①出现呼吸衰竭,需机械通气治疗;② 出现休克;③发生其他器官衰竭需要重症监护病房(intensive care unit, ICU)治疗。48例新冠肺炎患者中,非 危重患者32例,危重患者16例。从电子病历管理系统 中检索患者临床资料。收集基线数据包括性别、年龄、 既往病史(高血压、糖尿病、冠心病和慢性肾功能衰竭)、 临床症状(体温>37.3 ℃、咳嗽、咳痰、呼吸困难、胸 痛)、呼吸相关数据[脉搏氧饱和度、呼吸频率、吸入氧 浓度(fraction of inspired oxygen, FiO2)、ROX(respiratory rate oxygenation)指数、有创或无创机械通气],意识 障碍、血尿素氮、呼吸频率、血压和年龄(confusion, bood urea nitrogen, respiratory rate, blood pressure and age, CURB-65)评分,实验室指标[SARS-CoV-2核酸检测结 果、白细胞和淋巴细胞计数、C反应蛋白(CRP)和白 细胞介素-6(IL-6)水平]。与LUS检查同时记录第1、2、 3组疾病严重程度及CURB-65评分和ROX指数的变化。
鼻导管吸氧患者的FiO2按如下公式计算:FiO2 (%) = 21% + 4 ×氧流量(L∙min–1 )[18]。面罩吸氧5~ 8 L∙min–1 的FiO2约 为50%,8~10 L∙min–1 的FiO2约 为 60%,10 L∙min–1 以上的FiO2约为80%。以呼吸机监测的 实际FiO2为机械通气时的FiO2。ROX指数定义为脉搏 氧饱和度/FiO2与呼吸频率的比值,作为评估氧合的临 床指标[19]。这项研究的目标是将脉搏氧饱和度维持在 93%以上。如果鼻导管或面罩吸氧不能达到目标脉搏氧 饱和度,则给予无创或有创机械通气。CURB-65评分计算方法为:意识障碍(C),尿素氮(U)> 7 mmol∙L–1 , 呼吸频率> 30次∙min–1 ,血压(B)(收缩压< 90 mmHg 或舒张压< 60 mmHg),年龄> 65岁[20]。每一项得分为 1分,总分0~5分。
2.2.2. 肺部超声
研究小组的三名经过培训的重症医学科医生在0~ 7 d、8~14 d和15~21 d对患者进行LUS检查。同一天进 行LUS与计算机断层扫描(computed tomography, CT) 检查。超声检查者已完成中国重症超声研究组的超声培 训[21]。他们不知道患者的临床资料和CT表现,不参 与患者的诊断或治疗策略。这项研究使用Esaote MyLab Alpha超声机(Esaote Europe B.V., Netherlands),3.5~5.0 MHz凸阵超声探头。LUS相关影像学特征包括A线、B 线、实变、胸膜线改变和胸腔积液。
2.2.3. 肺部超声评分
LUS扫描方案包括评估每侧肺的6个肺部区域(前 上肺、前下肺、侧上肺、侧下肺、后上肺和后下肺)[22]。每个肺部区域评分如下[22]:正常通气区域,0分;中度 肺通气减少区,1分(多条间隔清晰的B线);重度肺通 气减少区,2分(扩散融合B线);肺通气完全丧失(肺 实变),3分。12个肺部区域得分的总和(0~36分)为最 终LUS评分。两名研究者独立分析LUS图像。分析结果 不一致时引入第三名研究者,直到分析结果达成一致。
2.2.4. 胸部 CT
使用西门子64排螺旋CT机(Siemens, Germany)在 0~7天进行胸部CT检查。扫描参数为:管电压120 kV; 管电流100~200 mA;厚度,5 mm、1.0 mm或1.25 mm 薄层扫描;利用软组织和骨骼重建算法进行高分辨率 图像重建。采用CT半定量分析方法评估肺部病变,包 括磨玻璃影、实变影、网状/小叶间隔增厚、不规则实 性结节、纤维条索和无相关病变[23]。评估5个肺叶病 变 程 度, 得 到5级评分[24]:0分, 无 病 变;1分, 病 变< 25%;2分,26%~50%;3分,51%~75%;4分, 76%~100%,将5个肺叶的得分相加得出总分(0~20分)。 一名经验丰富的放射科医师和一名呼吸重症医师对胸部CT表现进行分析,影像诊断以达成一致的意见为准, 他们都不知道超声和临床资料。
《2.3. 统计学分析》
2.3. 统计学分析
符合正态分布的计量资料以平均数±标准差表示, 两组间的比较采用样本独立t检验;非正态分布的计量 资料结果以中位数(四分位间距)表示,分析采用非参 数Mann-Whitney U检验。计数资料结果以百分数表示, 组间比较采用χ2 检验。根据变量类型,相关性比较采 用Pearson或Spearman相关。采用受试者工作特征曲线 (receiver operating characteristic, ROC)分析LUS评分预 测新冠肺炎不同疾病严重程度的最佳截断值。以约登指 数(灵敏度+特异度–1)最高点为最佳截断值。采用广 义估计方程和Friedman检验比较不同病程的LUS数据和 临床特征。p < 0.05为差异有统计学意义。使用Cohen’s kappa (κ)统计来评估LUS观察者间的一致性。使用SPSS 17.0统计软件(IBM, USA)和MedCalc 19.0.7 (MedCalc software bvba, Belgium)进行统计分析。
《3. 结果》
3. 结果
两组患者(16例危重患者vs. 32例非危重患者)的 基线特征多数无显著差异(p > 0.05),具体见表1。
《表1》
表1 新冠肺炎患者的基线特征


SD: standard deviation; IQR: interquartile range.
《3.1. 新冠肺炎的 LUS 影像学特征》
3.1. 新冠肺炎的 LUS 影像学特征
48例新冠肺炎患者进行LUS后发现38例LUS检测阳 性,LUS影像学特征包括:B线,34例(89.5%);胸膜 线改变,10例(26.3%);肺实变,6例(15.8%);胸腔 积液,2例(5.3%)。10例LUS阴性患者中,3例CT阴 性,7例CT阳性患者中,6例CT评分≤2分,1例CT评 分为6分的患者存在远离胸膜的病变。双肺病变(28例, 73.7%)和多发病变(32例,84.2%)居多。病变多位于双侧下肺(55个区域,72.4%)和双后下肺(62个区 域,81.6%)。LUS检查的整体观察者间一致性良好(κ = 0.864,p < 0.001)。
分析16例危重患者和32例非危重患者的LUS特征。 危重患者中,B线16例(100%),肺实变2例(12.5%)。 非危重患者中,B线18例(56.3%),肺实变4例(12.5%)。 危重患者的LUS病变检出率明显高于非危重患者,无论 是患者水平[16例(100%)vs. 22例(68.8%),p = 0.012], 还是肺部区域水平[148个区域(77.1%)vs. 103个区域 (26.8%),p < 0.001]。危重患者较非危重患者更易出现双 肺病变[15例(93.8%)vs.13例(40.6%),p < 0.001]和 多 发病变[16例(100%)vs. 16例(50.0%),p = 0.001]。危重 患者较非危重患者更常出现双侧下肺[30个区域(93.8%) vs. 25个区域(39.1%),p < 0.001]和双后下肺[32个区域 (100%)vs. 30个区域(46.9%),p < 0.001]病变。见图2。
《图2》

图2. 根据新冠肺炎不同疾病严重程度的肺部超声特征。堆积柱形图显示单肺6个区域不同疾病严重程度LUS检出病变的患者比例。
《3.2. 肺部超声评分和疾病严重程度》
3.2. 肺部超声评分和疾病严重程度
3.2.1. 肺部超声评分和疾病严重程度指标的相关性
危重患者LUS评分明显高于非危重患者[12 (10~18) vs. 2 (0~5), p < 0.001]。与非危重患者相比,危重患者 ROX指数显著降低(5.2±2.4和10.5±2.6,p < 0.001), CURB-65 [3 (2~3) vs. 1 (0~2), p < 0.001]显著升高(表 1),从第1组到第3组,LUS评分明显降低[4 (2~10) vs. 0 (0~5), p < 0.001],而ROX指数(9.3±3.4 vs. 14.9±6.8, p < 0.001) 明 显 增 加。 第1组 的LUS评分与ROX指 数显著负相关[r = –0.85, 95% confidence interval (CI): –0.92~– 0.72, p < 0.001], 与 疾 病 严 重 程 度(r = 0.76, 95% CI: 0.56~0.88, p < 0.001)和CURB-65评分(r = 0.81, 95% CI: 0.64~0.90, p < 0.001)显著正相关(图3)。第2 组的LUS评分与ROX指数明显负相关(r = –0.71, 95% CI: –0.83 ~ – 0.50, p < 0.001),与疾病严重程度(r = 0.63, 95% CI: 0.39~0.79, p < 0.001)和CURB-65评分(r = 0.70, 95% CI: 0.50~0.83, p < 0.001)明显正相关。第3组的 LUS评分与ROX指数呈明显负相关(r = –0.76, 95% CI: –0.86 ~ –0.59, p < 0.001),与疾病严重程度(r = 0.56, 95% CI: 0.31~0.74, p < 0.001)和CURB-65评分(r = 0.71, 95% CI: 0.53~0.84, p < 0.001)明显正相关。
3.2.2. LUS 评分和 CT 评分在评估疾病严重程度中的比较
0~7天所有48例患者都进行了CT检 查,45例 患 者CT阳性。危重患者的CT评分明显高于非危重患者 [12 (9~18) vs. 6 (2~8), p < 0.001]。CT评分与ROX指数 (r = – 0.70, 95% CI: –0.84 ~ –0.47, p < 0.001)负相关, 与CURB-65评分(r = 0.62, 95% CI: 0.35~0.79, p < 0.001) 和疾病严重程度(r = 0.60, 95% CI: 0.32~0.79, p < 0.001) 正相关。
LUS评分与CT评 分(r = 0.82, 95% CI: 0.66~0.91, p < 0.001)明显正相关(图3)。LUS评分与ROX指数的 相关系数与CT评分和ROX指数的相关系数相比无统计 学意义(r = –0.85 vs. –0.70, p > 0.05)。这表明LUS在评 估疾病严重程度方面可能是CT的一种替代方法。
《图3》
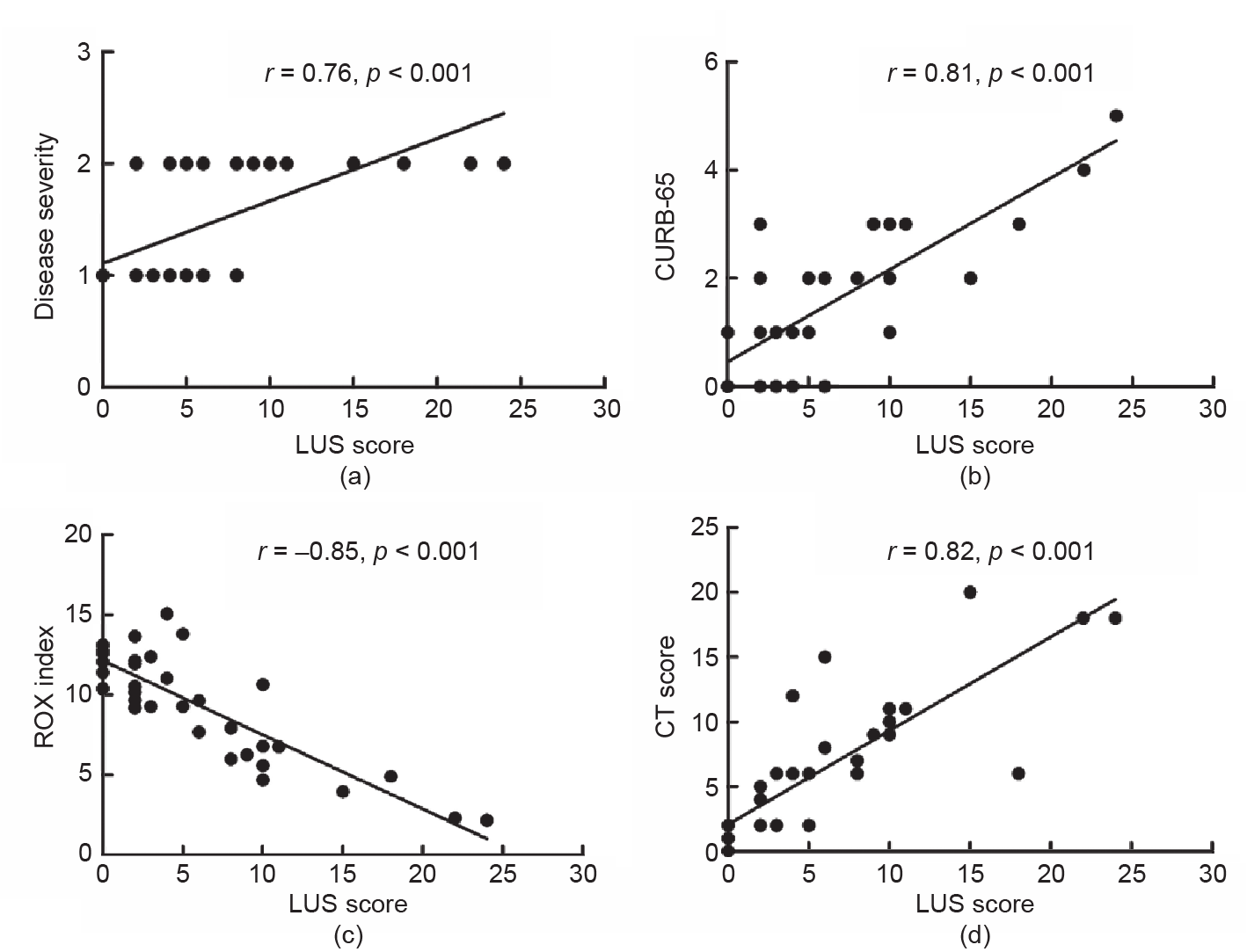
图3. 出现症状后0~7天LUS评分与疾病严重程度的相关性。(a)LUS评分和疾病严重程度;(b)LUS评分和CURB-65评分;(c)LUS 评分和ROX 指数;(d)LUS评分和CT评分。
3.2.3. LUS 预测危重患者的截断值
LUS 评分预测危重患者的ROC曲线下面积为0.96(95% CI: 0.88~0.99),截断值为7,敏感性为80.8% (95% CI: 60.6%~93.4%),特异性为95.8% (95% CI: 85.7%~99.5%)(图4)。
《图4》

图4. LUS评分预测危重型新冠肺炎的ROC曲线。AUC:曲线下面积。
《3.3. 肺部超声在不同病程的变化》
3.3. 肺部超声在不同病程的变化
第1组33例患者中27例LUS检测到新冠肺炎,第2 组40例患者中26例LUS检测到新冠肺炎,第3组43例患 者中20例LUS检测到新冠肺炎。随着病情变化,LUS发 现病情缓解。从第1组到第3组,LUS检出病变的病例 数从27 (81.8%)例降至20 (46.5%)例(p = 0.001)。LUS 表现为B线的病例数从27 (81.8%)例降至20 (46.5%)例 (p = 0.001)。多发病变的病例数从27 (81.8%)例降至19 (44.2%)例(p < 0.001)。双肺病变的病例数从20 (60.6%) 例降至17 (39.5%)例(p = 0.001)(表2和图5)。
《表2》
表2 新冠肺炎患者出现症状后0~7天、8~14天和15~21天的超声特征、临床和实验室特点的变化


a Data were compared between days 0–7 and 15–21. Patients were grouped by time from symptom onset: group 1 (LUS at days 0–7 after symptom onset); group 2 (LUS at days 8–14 after symptom onset); and group 3 (LUS at days 15–21 after symptom onset).
《图5》
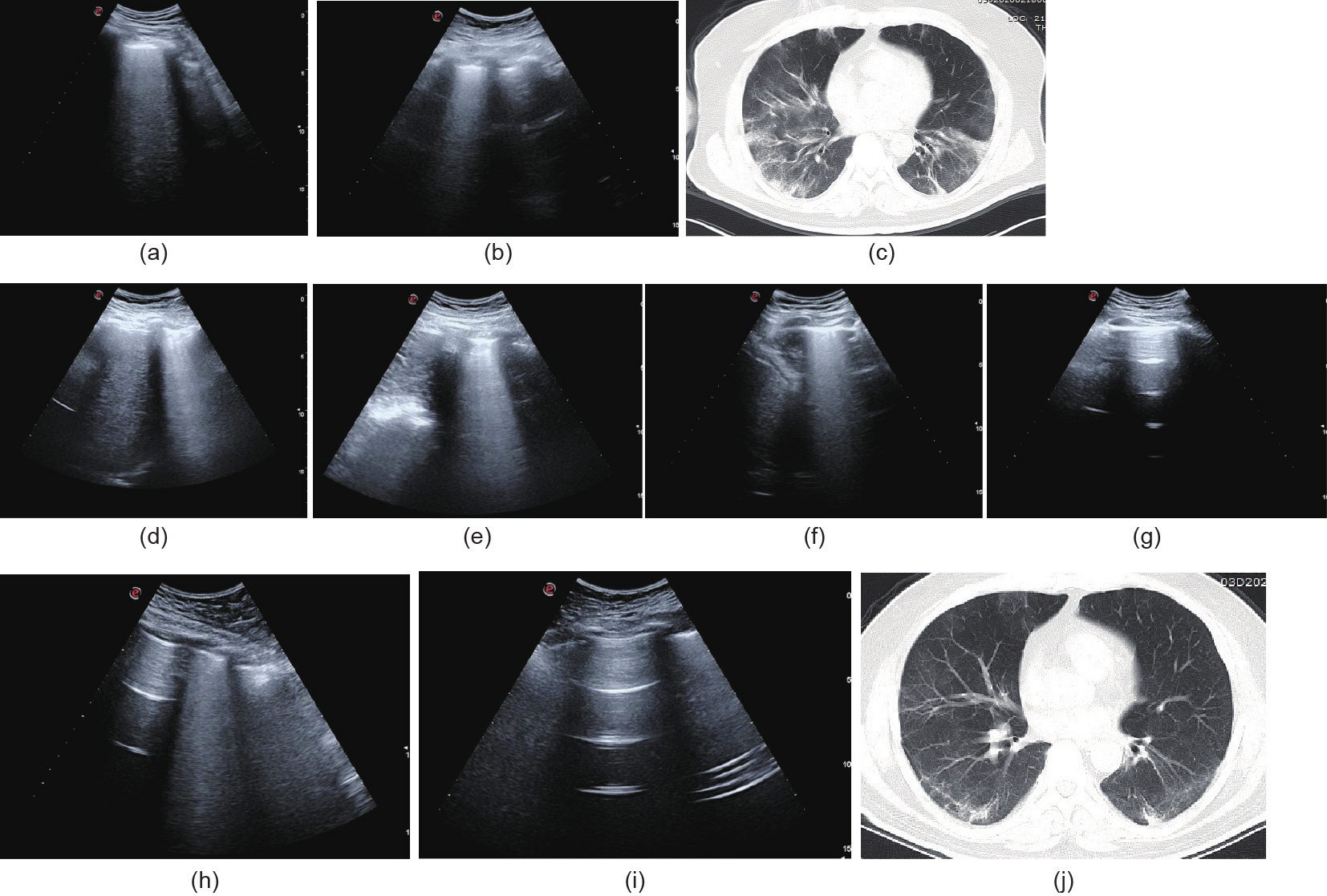
图5. 新冠肺炎的典型病例。(a)第6天右侧下肺LUS表现为B线;(b)第6天左侧下肺LUS表现为B线;(c)第6天胸部CT 显示双肺多发渗出;(d) 第13天右侧下肺LUS表现为B线;(e)第13天左侧下肺LUS表现为B线;(f)第17天右侧下肺LUS表现为B线;(g)第17天LUS显示左侧下肺无 病变;(h)第24天LUS显示右侧下肺B线减少;(i)第24天LUS显示左侧下肺无病变;(j)第21天胸部CT显示双肺渗出明显减少。
《4. 讨论》
4. 讨论
新冠肺炎疫情暴发后,已造成全球大流行,新冠 肺炎患者持续增加[1]。在有合并症或并发症的患者中 [25],住院率和住ICU率显著增加[26]。寻找快速方便 的评估新冠肺炎严重程度的方法,将改善分诊决策和 诊断,以及后续治疗的选择。目前对新冠肺炎严重程 度和预后的研究主要集中于临床特征和危险因素分析。Zhou等[3]发现,高龄、序贯器官衰竭评分(sequential organ failure assessment, SOFA)高以及D-二聚体水平大 于1 μg∙mL–1 与较高的住院死亡率相关。迄今为止,其 他检查肺炎的方法都有不同程度的缺点。X线不能预测 ARDS的死亡率和预后[27]。胸部CT需要将患者转运到 CT室,这会增加病毒暴露和医院感染暴发的风险,并 且CT不能随时重复检查。床旁LUS在危重患者中可降 低转运患者和病毒传播的风险。LUS是一种快速、准 确、便携的评估肺部病变的检查方法,可以在无放射线暴露的情况下实时进行。然而,仅有少数研究报道了 LUS在评估新冠肺炎严重程度中的应用[28–30],且主 要为描述性研究或叙述性综述。一项研究观察了LUS在 6名新冠肺炎患者中评估呼吸衰竭的严重程度[28]。另 一项纳入了10名新冠肺炎患者的研究表明,LUS评分似 乎反映了病情变化[29]。一篇叙述性综述指出,LUS在 ICU患者中可用于识别肺通气较差的区域,监测肺通气 组织的肺复张效果[30]。而本研究主要在危重型新冠肺 炎中阐述LUS在评估病情严重程度和监测病情变化中的 作用。本研究的数据表明LUS评分与新冠肺炎严重程度 相关性良好,这提示LUS评分可在临床中区分新冠肺炎 的严重程度。
本研究的主要结果如下:①新冠肺炎的LUS征象以 B线为主,双肺病变和多发病变较多,病变多位于双侧 下肺和后下肺,危重患者比非危重患者LUS病变检出率 高、LUS评分高;②LUS评分可用于监测新冠肺炎的严 重程度,LUS在评估疾病严重程度方面是CT的一种替 代方法;③随着病情的改善,LUS评分明显降低。这些 结果表明,在新冠肺炎暴发期间,LUS是一种评估疾病 严重程度的有效方法。
新冠肺炎LUS特征主要是B线(89.5%)和实变 (15.8%),多发病变(84.2%)和双肺病变(73.7%)居多。从出现症状后0~7天到15~21天,LUS检测到的病 变数量显著减少(81.8% vs. 46.5%)。Shi等[31]发现新 冠肺炎患者胸部CT表现为双侧、胸膜下的磨玻璃影和 边界不清楚的病变,与本研究中的LUS征象类似。新冠 肺炎的尸解病理观察到渗出反应比严重急性呼吸综合征 (severe acute respiratory syndrome, SARS)更明显,肺 纤维化和肺实变较SARS减轻[32]。此外,SARS的常见 影像学表现为磨玻璃影以及不规则实变和磨玻璃影的混 合病变[33]。这与本研究的结果类似,LUS表现为B线 较多而实变较少[33]。本研究结果表明,新冠肺炎虽然 病变范围广,但疾病晚期肺间质纤维化的发生率可能较 低,长期预后可能较好。
近年来,LUS评分被广泛用于评估肺部病变的严重 程度和预后[5–8]。有病变的肺部区域数目和每个区域 超声发现病变的分数用于计算总评分,并能量化肺通气 的面积:肺通气面积越小,LUS评分越高。本研究采用 通用的12分区LUS评分法评估肺部病变。
一项研究发现LUS评分可监测ARDS的严重程度 [5],另外两项研究观察到LUS评分可以预测ARDS的预 后[6,7]。一项研究表明,LUS评分可能与新冠肺炎患者 的病情变化有关[29]。CURB-65评分主要用于评估肺炎 的严重程度[20]。本研究的结果表明LUS评分与ROX指数负相关,与CURB-65评分正相关。ROX指数本来用 于预测经鼻高流量吸氧患者气管插管的风险[19]。本研 究采用ROX指数评估新冠肺炎患者缺氧的程度。因此, LUS评分可用于监测新冠肺炎的严重程度。
我们还分析了LUS评分与CT评分的相关性,结果 发现LUS评分与CT评分的相关系数为0.82,提示LUS 可以替代CT用于评估新冠肺炎的严重程度。既往在 ARDS患者中也有类似的结果。Chiumello等[34]报道, 在ARDS患者中,LUS和CT的平均整体一致性为0.775。 近期另一项研究观察到,ARDS患者中LUS结果与CT 上相关肺叶的总体一致性为87% [35]。但是,LUS是一 种快速、便携、无创和实时的检查方法,在新冠肺炎 疫情暴发期间可以降低感染扩散的风险。因此,LUS比 CT更适合用于评估新冠肺炎的严重程度。
LUS评分也可用于区分新冠肺炎不同的严重程度。 本研究的结果显示LUS在评估危重患者中的截断值为7 分。Li等[36]研究发现,在ARDS患者中,12分区LUS 评分可以预测病情严重程度,其中7分为轻度,11分为 中度,18分为重度。在新冠肺炎全球大流行期间,短 时间内可能聚集大量患者,导致医疗物资和检查设备短 缺。LUS可用于病情严重程度的快速评估,早期识别危 重患者,为分诊、诊断和治疗提供参考。
本研究有几个局限性。首先,本研究入选一个重症 病房的患者,样本量较小。未来需要大样本量和前瞻性 研究进一步评估LUS在新冠肺炎中的临床价值。其次, 本研究的患者是在传染病病房接受治疗的,由于条件所 限,大多数患者未检测动脉血氧分压(partial pressure of oxygen, pO2);因此,LUS评分与pO2/FiO2比值之间的 相关性无法得到验证。最后,本研究纳入的所有患者都 是新冠肺炎的住院患者,推测LUS也可用于筛查门急诊 的新冠肺炎疑似病例。
《5. 结论》
5. 结论
LUS可以便携、实时和安全地评估新冠肺炎的肺部 病变。而且,LUS还可以无创重复评估新冠肺炎危重患 者的病情严重程度。因此,LUS可以替代CT用于评估 新冠肺炎的严重程度。未来需要前瞻性队列研究或随机 对照试验来证实LUS在新冠肺炎病情评估和治疗指导中 的作用。
《致谢》
致谢
我们向武汉所有参与新冠肺炎诊治的医护人员表示 感谢。这项研究得到密歇根大学医学院-北京大学医学 部临床与转化研究联合基金(BMU20160527)、北京大 学临床科学家专项(BMU2019LCKXJ005)(中央高校 基本科研业务费资助)和国家自然科学基金资助项目 (81971808)的支持。
《Compliance with ethics guidelines》
Compliance with ethics guidelines
Fengxue Zhu, Xiujuan Zhao, Tianbing Wang, Zhenzhou Wang, Fuzheng Guo, Haiyan Xue, Panpan Chang, Hansheng Liang, Wentao Ni, Yaxin Wang, Lei Chen, and Baoguo Jiang declare that they have no conflict of interest or financial conflicts to disclose.














 京公网安备 11010502051620号
京公网安备 11010502051620号




